MURCIA. La viruela del mono es una infección zoonótica detectada en el Norte de África en 1970, causada por Monkeypostvirus del género Orthopostvirus. Afectaba inicialmente a animales, monos, roedores, conejos, animales exóticos, etc. Su paso al hombre se ha ido produciendo desde entonces, con un incremento significativo en los últimos años, sin tener claro conocimiento de su mecanismo de producción.
Posiblemente, al dejar de vacunar de la viruela al considerarse erradicada desde 1977, la susceptibilidad de las personas, especialmente jóvenes, se ha ido incrementando. Así, en diversos países (Francia, Bolivia, Laos, Mali) se ha estudiado su seroprevalencia, encontrando una tasa muy baja con título inferior a 20, considerándose ser muy susceptibles a la infección por Monkeyvirus. De hecho, en un estudio en diversos países de Europa, el 54,29% de la población estudiada con infección por dicho virus tenía una deficiente inmunidad viral.
Como mecanismos de transmisión, podemos señalar el contacto directo con heridas de la piel, fluidos corporales y secreciones respiratorias (aerosoles), que pueden afectar, estos últimos, principalmente al personal sanitario que cuida al enfermo.
¿Cuál es su significación clínica?
En julio, en España, de 19 comunidades autónomas, 16 han aportado un gran número de casos: 1.256, siendo Madrid la mayor 768 (61,1%). Estudio en prensa en MMWR.
1.242 eran hombres y 14 eran mujeres. La edad media es de 37 años. El periodo de incubación oscila entre 5-21 días.
De todos ellos, han sido evaluados 440 casos, pero información completa tienen 387, de los cuales 332 (85,8%) en la historia clínica se han recogido como antecedentes haber tenido contactos íntimos y prolongados al practicar sexo. De ellos 290 tuvieron lugar en relaciones sexuales entre hombres, grupo denominado MSM; 30 pacientes requirieron hospitalización por complicaciones que se resolvieron sin mortalidad.
Los síntomas iniciales más frecuentes observados en 530 casos fueron rash o exantema papular anogenital, seguido de fiebre, fatiga y linfadenopatias inguinales.
De acuerdo con los resultados de un estudio europeo, podemos señalar: fiebre (54,29%) y linfadenopatias inguinales (45,7%) integran las manifestaciones clínicas más frecuentes de comienzo. Exantema en 40%, lesiones genitales y anales en 31,43%, fatiga y cefaleas en 22,8% y 25%, respectivamente. Adenopatías cervicales en 11,43%, diarrea y adenopatías axilares en 5,7%.
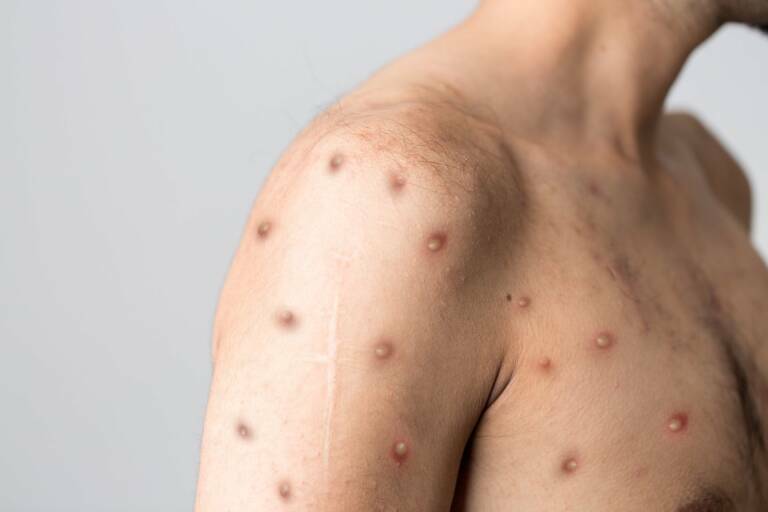
En el análisis epidemiológico de EE.UU publicado el 12 de agosto en MMWR, de 2.891 valorados, 1.195 tenían información completa. 1.178 (99%) eran hombres y de ellos el 94% informaron de que tuvieron contacto íntimo y duradero en la relación sexual de hombre a hombre (MSM) durante las tres semanas previas al comienzo de los síntomas. El 46% en su inicio tenían una o más lesiones genitales, el 42% no presentaban el síndrome característico (fiebre, exantema tipo papular anogenital y linfadenopatias inguinales), el 41% eran VIH positivos.
En resumen, podemos decir que de forma preliminar se han identificado como factores de riesgo sexo varón, hombre joven que practica sexo con otros hombres, asociándose con otras alteraciones como inmunodeficiencia viral y antecedentes previos de infecciones de transmisión sexual, incluida sífilis.
El diagnóstico confirmativo, precisa de realizar PCR-Orthopostvirux, cuya técnica requiere alta especialización y se dispone en Laboratorio del Centro Nacional de Microbiología. Sin embargo, su índice de eficiencia es mediano, ya que en EEUU de 2009 muestras recibidas, procedentes de pacientes con sospecha de tener la infección, solo 730(36,3%) fueron confirmativos, de un total de 395 pacientes.
¿Qué tenemos que hacer?
La identificación precoz de los pacientes y sus contactos es fundamental para establecer su aislamiento y tomar las medidas adecuadas para su tratamiento y prevención. En los casos leves su tratamiento será solo sintomático, con tratamiento local de las heridas con povidonayodada, antinflamatorios, antitérmicos, analgésicos, según sintomatología. En los casos más graves o pacientes inmunodeprimidos, existen antivirales anti-orthopostvirus, como tecovirimat, que se llama TPOXX de uso intravenoso y especialmente por vía oral Brincidofovir, que son aceptados por la FDA americana y que han mostrado eficacia en sus estudios preliminares.
Como prevención, el Centro Nacional de Vacunas recomienda vacuna antimonkeypostvirus, como profilaxis post-exposición de contactos íntimos, especialmente en las personas con alto riesgo de desarrollar enfermedad grave, así como a los trabajadores sanitarios que tienen contacto con los enfermos.
El uso de vacunación, como profilaxis preexposición para los grupos de alto riesgo y sanitarios con riesgo de poderlo desarrollar, está siendo discutido por los expertos, así como la capacidad de incrementar las vacunas.
Joaquín Gómez Gómez
Catedrático emérito de Infecciosas del Departamento de Medicina Interna de la Facultad de Medicina de la Universidad de Murcia
Exjefe del Servicio de Medicina Interna-Infecciosas del Hospital Clínico Universitario Virgen de la Arrixaca





















